Tratamiento especializado para Pie Diabético
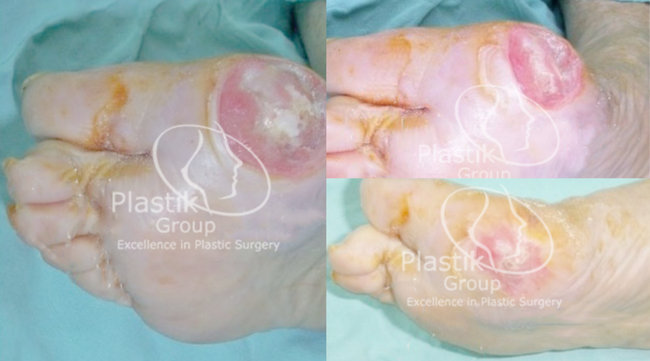
Se considera un síndrome debido a que engloba un grupo de alteraciones funcionales y anatómicas que ocurren en los pies de las personas con diabetes como consecuencia de su enfermedad metabólica. Representa una causa muy importante de morbi-mortalidad en este grupo de población ya que aproximadamente el 15% de todos los pacientes con diabetes mellitus desarrollarán al menos una úlcera en el pie o en la pierna durante el transcurso de su enfermedad. La magnitud de las cifras se pone de manifiesto por el hecho de que más del 30% de los ingresos hospitalarios de los diabéticos en México son ocasionados por lesiones en sus pies y o piernas. El costo material y en pérdida de calidad de vida son muy elevados. Dado que la evolución de la enfermedad sistémica y las características de las lesiones en pies y piernas, de cada paciente son únicas en cada caso; ninguna cantidad de información escrita podrá sustituir una consulta personal con el Dr. Gómez Mendoza.
La información siguiente es estrictamente la opinión del Dr. Jesús Gómez Mendoza y corresponde a los lineamientos generales y técnicas de manejo conservador (NO CON CIRUGÍA) y cuando las circunstancias lo exigen otros procedimientos de cirugía vascular y reconstructiva como él los realiza.
La finalidad del manejo integral de este padecimiento es lograr el control de la glicemia y del proceso infeccioso que suele ser el agravante en las lesiones locales con lo que se logra evitar la pérdida parcial o total de la extremidad e incluso procesos infecciosos generalizados y a la muerte del paciente.
Decidir atenderse oportunamente es una decisión muy importante para su vida y de ello dependerán los resultados que obtenga y estos le acompañaran por el resto de su vida; por eso creemos que lo mejor para Usted es obtener tanta información como sea posible, para que pueda tomar la decisión más conveniente para su salud e intereses.

Orígenes del Pie Diabético.
Su inicio es debido a la hiperglucemia constante o muy frecuente, en la que con o sin isquemia (compromiso circulatorio), y previo antecedente traumático, produce lesión y/o ulceración del pie.
En la práctica todas las lesiones que los diabéticos presentan en las extremidades inferiores, Este criterio puede parecer EXAGERADO para el médico general, pero una herida aparentemente sin importancia puede evolucionar de una forma muy virulenta en el diabético. Existen casos donde no es posible encontrar un componente neuropático ni isquémico en cuyo caso el componente infeccioso es el único presente. En otros casos, la gangrena de un dedo se presenta sin desencadenante traumático. Preferimos clasificar nuestros pacientes según el componente predominante que produce la lesión: neuropatía, enfermedad vascular periférica e infección, sabiendo de antemano que en la mayoría de los casos existirá una participación de más de uno de ellos.
Consideraciones fundamentales para la atención del paciente con pie diabético.
• El pie diabético no es lo mismo que un pie isquémico. Considerar que todas las ulceraciones son por compromiso circulatorio en el pie puede conducir a diagnósticos fatalistas, tratamientos radicales y con ello seguramente un alto número amputaciones innecesarias.
• Estamos tratando un paciente diabético con una lesión en el pie. El control metabólico del paciente resulta de primordial importancia. Olvidar lo anterior conducirá como mínimo al fracaso en la cicatrización de la lesión local.
• El desconocimiento de la patogenia de la úlcera sólo conduce a un cambio continuo de pomadas, apósitos y tratamientos tópicos que intentan acelerar una curación dificultada por muchos otros factores.
• El tratamiento postural, reposo, miembros elevados y reducir la presión en la zona ulcerada tienen tanta importancia como una curación bien hecha.
• La infección debe ser diagnosticada tempranamente. Es la clave para poder llevar a cabo un tratamiento conservador y evitar las amputaciones.
• Es prioritario el desbridamiento quirúrgico tanto del tejido necrótico como de los fragmentos óseos infectados.
¿Cuál es el momento adecuado para buscar la atención de un especialista?
La mejor oportunidad para limitar la lesión, sus secuelas y el costo de la atención es tan pronto como la observamos o sí se mantiene sin mejoría por más de 72 hrs. o empeora. Sin perder una perspectiva realistas “seguramente podemos ayudarle a tratar de conservar su pie o extremidad y con ello su función en un gran número de casos”.
¿Qué no se está haciendo en América Latina?
En América Latina tenemos un severo retraso en la aplicación de políticas de salud pública y pobre información proporcionada por los especialistas a sus pacientes de manera preventiva. Hace 25 años la Organización Mundial de la Salud consideró como objetivos a lograr de manera inmediata el reducir como mínimo a la mitad las amputaciones en pacientes diabéticos (estaba desde entonces bien establecido que la secuencia ulceración, infección y gangrena precede a la mayoría de las amputaciones de los miembros inferiores en el diabético). En otros casos es la falta de cicatrización de una ulcera aguda que se vuelve crónica, la que conduce a tan terrible complicación. Si evitamos la ulceración mediante una prevención adecuada que pasa por la educación de los diabéticos y por un análisis profundo de los factores de riesgo presentes en cada diabético, estaremos en vías de cumplir estos objetivos.
INDICACIONES DE ATENCIÓN INTRAHOSPITALARIA.
• Descompensación metabólica severa.
• Paciente no cooperador para su control metabólico.
• Paciente séptico.
• Falta de respuesta al tratamiento por más de 72 Hrs.
• Celulitis ascendente.
• Tumefacción y edema severo de la extremidad.
• Infección en paciente con compromiso circulatorio severo por el riesgo de desarrollar gangrena.
• Afectación de vainas tendinosas y espacios profundos de el pie.
• Osteomielitis.
INFORMACION COMPLEMENTARIA DE LOS COMPONENTES DEL PIE DIABÉTICO.
POLINEUROPATÍA PERIFÉRICA.
Es quizás la complicación más frecuente de la diabetes mellitus y la incidencia de esta es directamente proporcional al tiempo de evolución de la diabetes así como a la severidad y frecuencia de las hiperglicemias en el paciente, pero como resulta lógico el periodo de evolución para presentar esta complicación será menor entre más elevadas o frecuentes resulten las hiperglicemias. Se considera que en México cualquier diabético con más de 10 días años de evolución tiene algún grado de neuropatía. Pero que es la neuropatía, es la afectación de los nervios periféricos y puede ser:
- Neuropatía sensorial: La cual produce una disminución significativa de la sensibilidad del pie a los estímulos doloroso lo cual predispone a las lesiones, por ejemplo el paciente diabético puede caminar todo el día con un calzado que le lastime sin darse cuenta que se ha estado lesionando alguna área del pie hasta que se descalce y observe el pie afectado directamente.
- Neuropatía motora: es la responsable de la atrofia de los pequeños músculos que se encuentran dentro del pie ( músculos intrínsecos) y de los cojinetes grasos que se ubican bajo las cabezas de los huesos metatarsianos; lo cual resulta en deformidades como hallux valgus (juanetes), dedos en garra o en martillo, lo cual los predispone al traumatismo y la ulceración.
- Neuropatía simpática: Resultado de la afectación de los nervios simpáticos (similar a una simpatectomía en su efectos), piel seca y agrietada, con disminución de la sudoración, hiperqueratosis y una vasodilatación que causa reabsorción ósea y colapso de de la estructura del pie con severa deformidad conocida como Neuropatía de Charcot.
MICROANGIOPATÍA DIABÉTICA.
Esta es debida al engrosamiento de la membrana basal de los vasos capilares, este cambio estructural de la microcirculación no causa oclusión y es el responsable principal de la nefropatía y retinopatía del diabético. El mecanismo de estas lesiones en debido al aumento de la permeabilidad capilar y la perdida de la autoregulación del flujo sanguíneo en el riñon con la fuga de albumina (microalbuminuria) y en el ojo por este mismo la formación de exudados cotonosos. En el pie estos cambios son los responsables de la severa disminución de la migración leucocitaria cuando se produce una lesión y esto facilita la infección.
INFECCIÓN.
Existe mucha controversia sobre las causas precisas de la susceptibilidad de los diabéticos a los procesos infecciosos. En general la alteración de la quimiotaxis , la disminución de la capacidad fagocitaria y la capacidad de muerte intracelular son consideradas como responsables. Así mismo una vez presentada una lesión por los predisponentes del pie diabético no podemos dejar de considerar que todos los factores son corresponsables de la gravedad del proceso infeccioso en estos pacientes así como de la pobre y en ocasiones nula respuesta a los tratamientos. Si la extremidad presenta además isquemia no se presentara un incremento en la perfusión local del área afectada y esto conllevará a una menor infiltración leucocitaria. La difusión de los antibióticos también estará disminuida y sus concentraciones no serán suficientes para eliminar la infección.
SIGNOS DE INFECCIÓN.
- Generales: Descontrol metabólico no siempre debe ser severo, fiebre de grado variable, taquicardia, laboratoriales con presencia de leucocitosis y velocidad de eritrosedimentación aumentada.
- Localizados: Mal olor al descubrir la herida, eritema y zonas con cambios de coloración, edema de grado variable, presencia de linfangitis, crepitación subcutánea y/o supuración a la presión de las zonas contiguas a la herida.
ENFERMEDAD VASCULAR PERIFÉRICA.
Los diabéticos presentan una ateroesclerosis acelerada, causante de la enfermedad oclusiva arterial la cual es hasta cuatro veces más frecuente que en la población no diabética. Estas lesiones son multisegmentarias y suelen predominar en las arterias infrageniculares pero distalmente encontramos las arterias pedias sin afección. Los pacientes con isquemia y proceso infeccioso son una prioridad médica pues pude presentar gangrena y en muchos casos llevar a la muerte del paciente si la atención no es oportuna.
TRATAMIENTO QUIRURGICO.
En ocasiones, enfrentamos lesiones de larga evolución tratadas inadecuadamente y el tratamiento necesario es bastante más complejo como el caso para control de una infección de tipo necrotizante donde es obligatorio realizar grandes desbridamientos quirúrgicos en quirófano. Para alcanzar los objetivos de conservar el pie es necesario conservar la máxima cantidad de tejido viable posible, pero esto exige un control exhaustivo de las heridas, ya que a veces son necesarios desbridamientos sucesivos con objeto de lograr vencer a la infección.
¿Qué tipo de anestesia se utiliza en esta intervención quirúrgica?
El Dr. Gómez Mendoza realiza la mayoría de estas cirugías bajo anestesia regional y sedación (aplicación de medicamentos intravenosos ligeros y de corta acción) administrados por un anestesiólogo para garantizar la seguridad y comodidad del paciente. El utilizar este tipo de anestesia permite una más rápida recuperación post-anestésica, reduce los riesgos y el paciente en todo momento respira por si mismo a diferencia de la anestesia general la cual solo es utilizada en pocas ocasiones.
¿Dónde se llevará a cabo la cirugía?
El Dr. Gómez Mendoza generalmente efectúa las cirugías en el cómodo y eficiente Hospital Paseo de la Victoria, el Hospital México-Americano o en el moderno Centro Médico Puerta de Hierro (especializado en cirugías de corta estancia). A solicitud del paciente puede ser intervenido en cualquiera de los principales hospitales de la ciudad donde el Dr. Gómez Mendoza está acreditado. De cualquier manera Usted obtendrá la mejor atención posible.
La cirugía.
La intervención quirúrgica toma de 1 a 3 horas dependiendo de la extensión y complejidad del procedimiento y si este es único o asociado a otros (Reconstructivos). El procedimiento se efectúa bajo anestesia regional (sus piernas estarán totalmente anestesiadas) y con sedación como ya fue mencionado.
Recuerde que al médico que consulte directamente para una cirugía estética o reconstructiva debe ser un cirujano plástico certificado y colegiado para su máxima seguridad.
Si tiene preguntas o dudas sobre la cirugía contacte al Dr. Jesús Gómez Mendoza cirujano plástico de Guadalajara, Jal. México. Por favor llene nuestra contact form. Llámenos al (33) 3848-5477 10:00 a.m. a 2:00 p.m. y de 4:00 p.m. a 8:00 p.m. de lunes a viernes y sábados de 10:00 a.m. a 2:00 p.m. Puede mandar un E-mail a la siguiente dirección con sus preguntas e inquietudes: plasticsurgery.mx@usa.net . Estamos en Centro Médico de Puerta de Hierro de zona Andares en Guadalajara, JAL. (Zapopan)
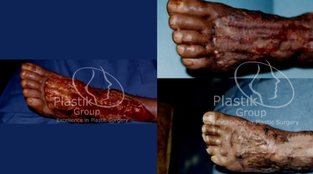
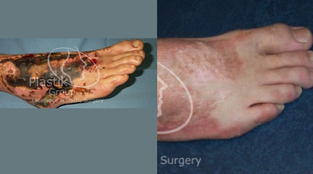
La entidad conocida como pie diabético es la primera causa de hospitalización y una importante causa de morbilidad e invalidez en el paciente diabético.
DR. JESÚS CARLOS GÓMEZ MENDOZA
Cirujano Plástico Estético y Reconstructivo UNAM
Ced. Prof. 1380418
Ced. Esp. 3223900
Certificado por CMCPER No. 682
Aviso de publicidad COFEPRIS 213301202A0627

HORARIO:
Lunes a viernes
10:00am a 02:00pm
04:00pm a 08:00pm
Sábado
10:00am a 02:00pm








